Revascularizarea la pacienții cu ischemie critică de membru inferior
Pacienții cu ischemie critică de membru inferior au un risc înalt de amputație și evenimente majore cardiovasculare. O soluție de tratament o poate reprezenta aterectomia cu Jetstream, care îndepărtează plăcile de aterom și calciu depuse pe artere și restabilește astfel circulația normala la nivelul membrelui afectat.
Îngrijirea pacienților cu ischemie critică de membru inferior include evaluarea în vederea revascularizării, instituirea în paralel de terapii de vindecare a plăgii și terapii medicamentoase pentru prevenția evenimentelor ischemice cardiovasculare. Această abordare a bolii are ca țintă minimalizarea pierderii de țesut, vindecarea completă a rănilor și păstrarea funcționalității piciorului. Scopul revascularizării în ischemia critică de membru inferior este de a furniza flux sanguin către cel puțin o arteră patentă, în vederea scăderii durerii, favorizării vindecării și păstrării funcționalității piciorului. Se încearcă, ori de câte ori este posibil, furnizarea de flux sanguin direct către teritoriul cu rană.
Watch on YouTube
Toți pacienții cu ischemie critică de membru inferior necesită, înainte de amputație, o evaluare în echipă multidisciplinară pentru a stabili posibilitatea, metoda și beneficiul revascularizării. Tuturor acestor pacienți trebuie să li se ofere revascularizarea ori de câte ori acest lucru este posibil. Se indică evaluarea caracteristicilor leziunilor și revascularizarea stadializată, atunci când este posibil. Ori de câte ori este posibil, se va recomanda revascularizarea endovasculară; dacă aceasta nu este posibilă și nu este posibilă nici revascularizarea chirurgicală cu venă autologă, se recomandă revascularizare cu proteză.
Îngrijirea plăgii după revascularizare este o etapă fundamentală în definitivarea tratamentului și consolidarea rezultatului. O serie de tratamente adjuvante pot fi efectuate în această etapă, precum compresia pneumatică intermitentă sau terapia hiperbară cu oxigen.
Exemplificăm, prin cazurile următoare, beneficiile revascularizării la pacienți cu boală arterială periferică.
-
Alege SANADOR pentru diagnostic prompt și tratament modern, cu rezultate bune pe termen lung!
Cazul 1
Pacientă în vârstă de 82 de ani, hipertensivă, dislipidemică, cu tablou clinic de claudicație rapid progresivă, ulterior cu durere de repaus și ulcer interdigital cu evoluție prelungită de peste o lună.
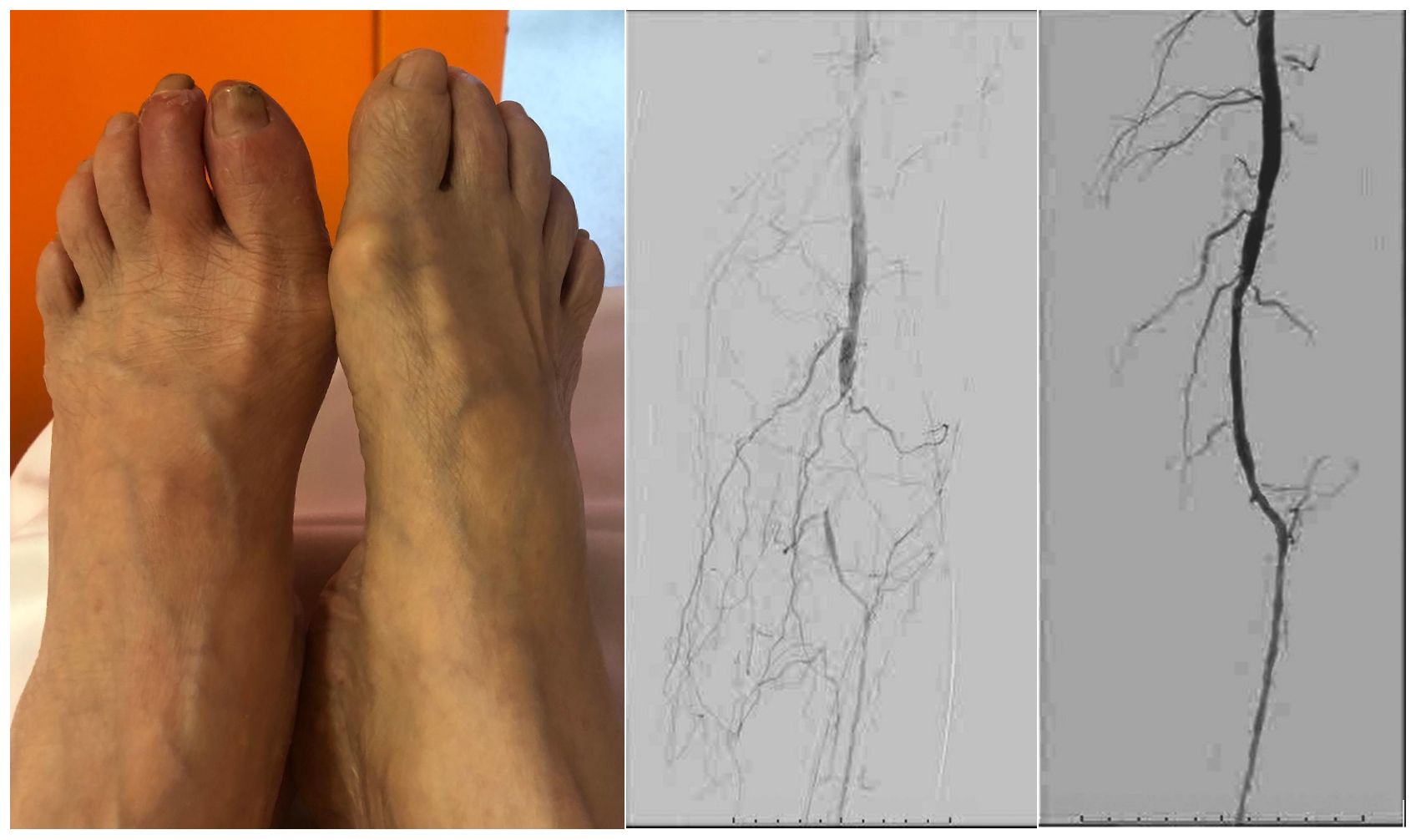
Prezentare clinică (stânga), arteriografia inițială (centru) și arteriografia cu rezultatul final (dreapta)
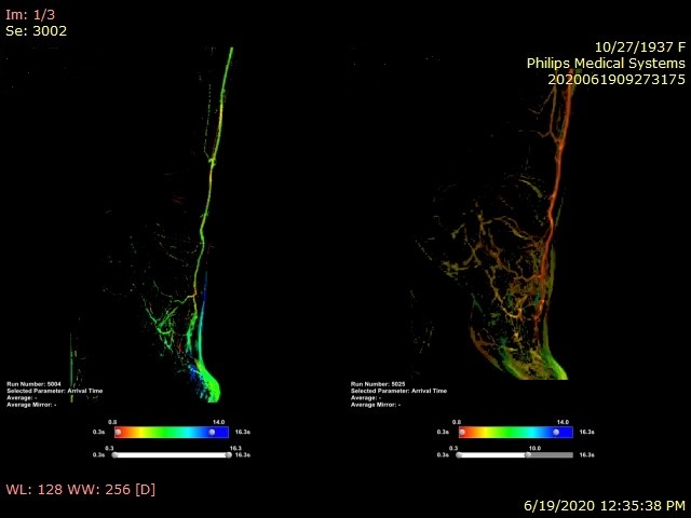
Rezultatul final la angiografie
Cazul 2
Femeie în vârstă de 62 de ani, hipertensivă, dislipidemică, diabetică, fumătoare, cu claudicație rapid progresivă, se prezintă cu durere de repaus și ulcer cu evoluție de peste o lună.
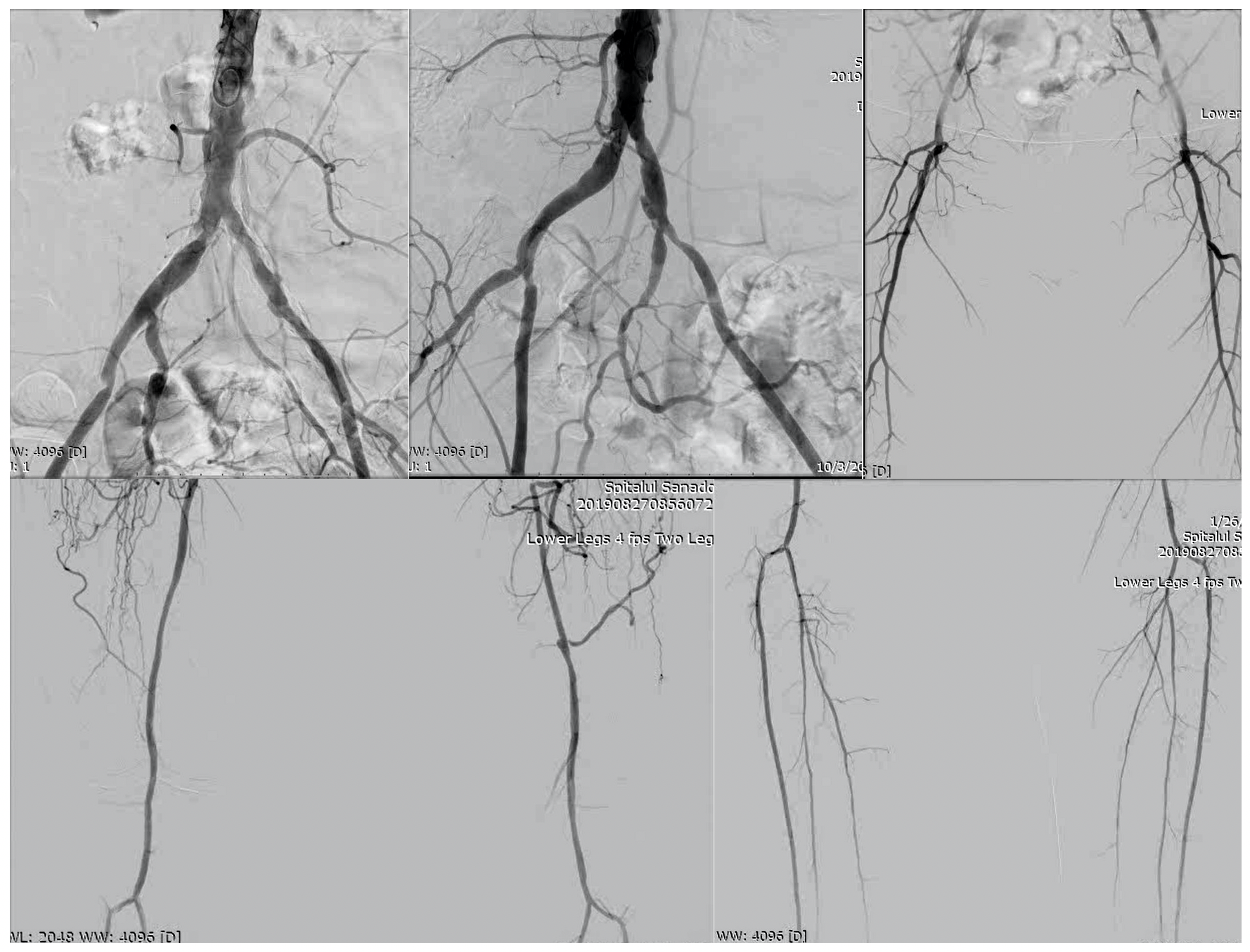
Stenoze seriate: artera iliacă comună dreaptă, artera iliaca externă dreaptă și artera iliaca externă stângă, cu ocluzie bilaterală pe artera femurală superficială
Planul de revascularizare a stabilit efectuarea unei proceduri hibride, intervențională și chirurgicală. Prima etapă: stentare iliacă cu 3 stenturi – artera iliacă comună dreaptă, artera iliacă externă dreaptă și artera iliacă externă stângă. A doua etapă: bypass femuro-popliteu stâng (pe piciorul cu rană) cu grefon venos.
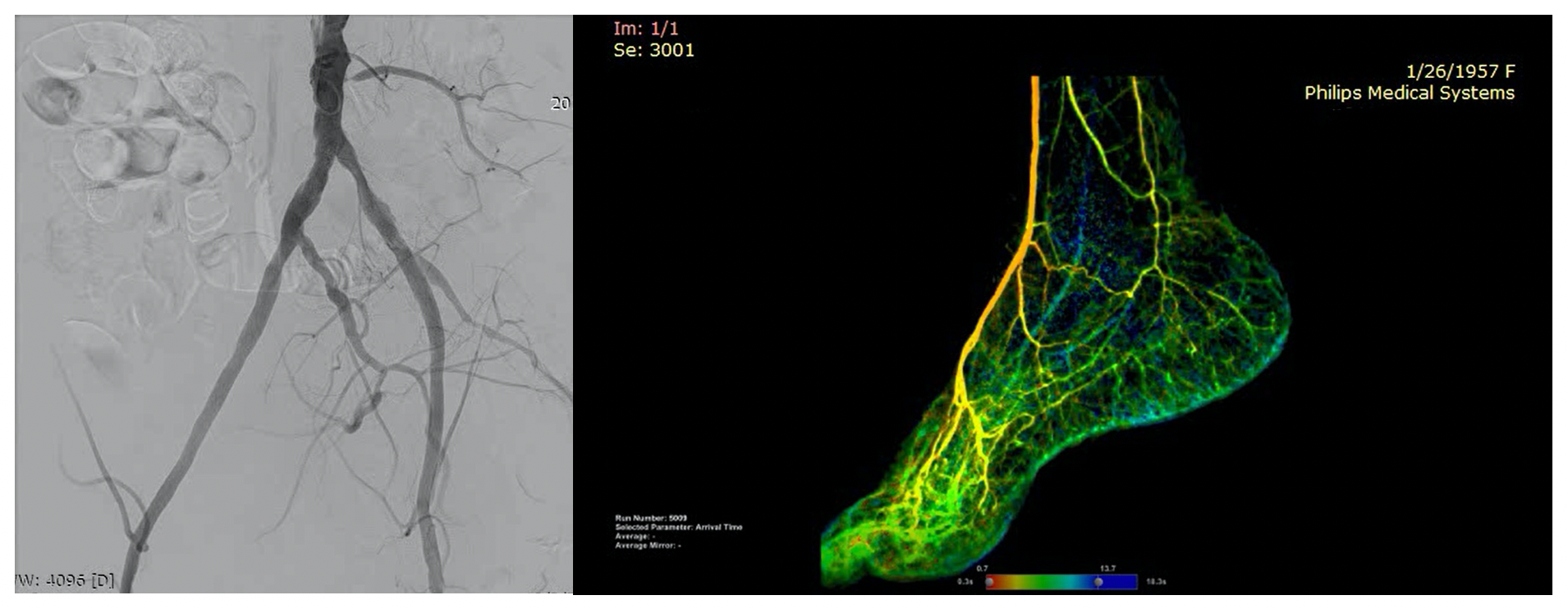
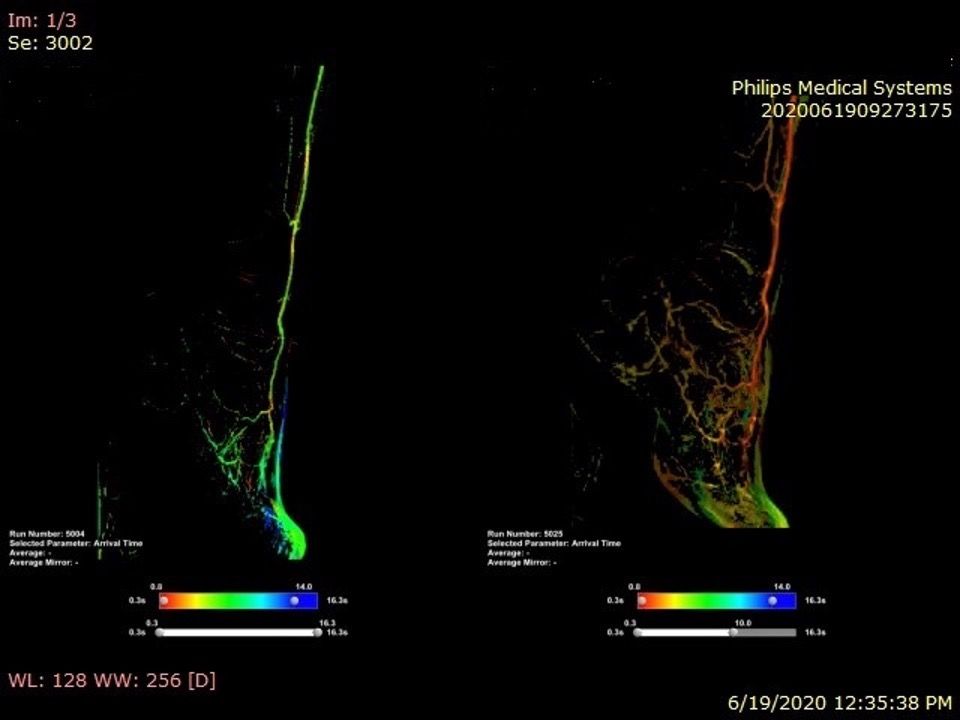
Rezultatul revascularizării intervenționale la nivel iliac cu run-off considerat insuficient la piciorul stâng (culoare verde)
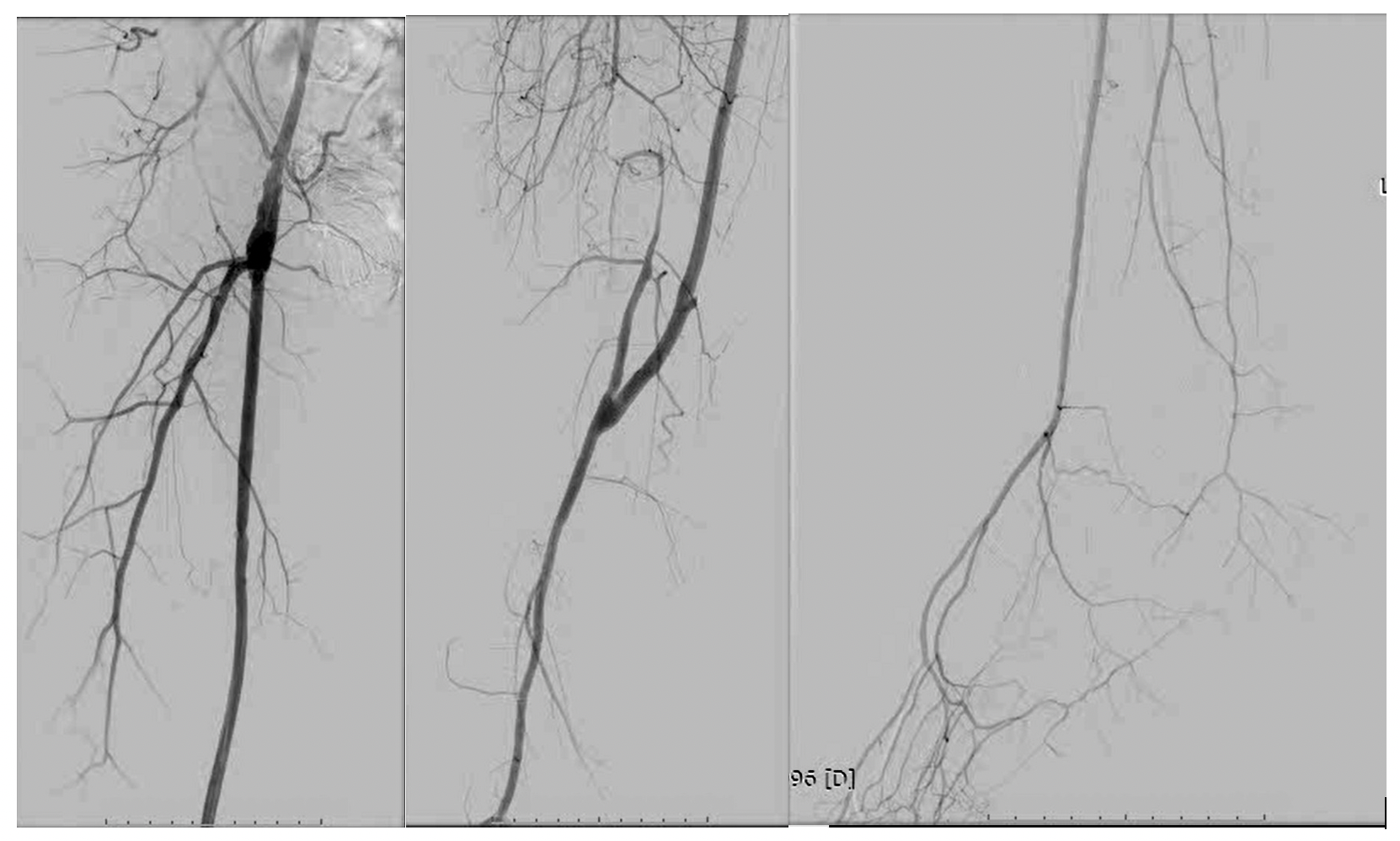
Rezultatul revascularizării chirurgicale la nivel femuro-popliteu cu grefon venos
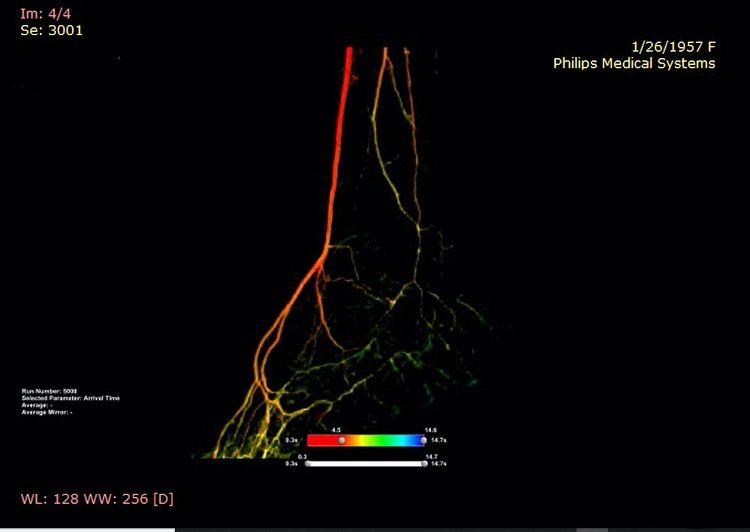
Rezultatul revascularizării hibride (endovasculare și chirurgicale) cu run-off bun la nivelul piciorului stâng (culoare roșie)